Лимфедема (слоновость – elephantiasis), т.е. увеличение конечности, напоминающее ногу слона, была описана около 2500 г. до н. э. индусом Drankwantar. В 1934 г. Allen окончательно охарактеризовал лимфедему как самостоятельное нозологическое заболевание и подразделил ее на первичную и вторичную. В 1936 г. Servelle впервые при лимфедеме произвел исследование лимфатических сосудов.
Лимфедема (лимфатический отек, лимфостаз) развивается при нарушении процессов образования лимфы и/или ее оттока по капиллярам и лимфатическим магистралям от органов и тканей конечностей к основным лимфатическим коллекторам и грудному протоку.
По статистике ВОЗ, лимфедемой страдает около 10% населения в мире.
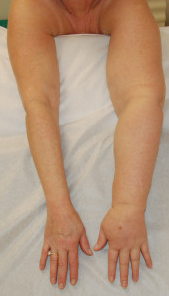
При лимфедеме отмечается постоянный прогрессирующий отек конечности и ее увеличение в объеме, уплотнение подкожной клетчатки, огрубение кожи, гиперкератоз, трещины и язвы. В 95% случаях она локализуется в нижних конечностях, что связано с худшими условиями венозного или лимфатического оттока, а также более частым воздействием на нижние конечности неблагоприятных факторов внешней среды.
Какие виды лимфедемы существуют?
Первичная лимфедема
Возникает в связи с врожденной аномалией лимфатических сосудов, амниотическими перетяжками во внутриутробном периоде, наследственно-конституциональными изменениями лимфатической системы пораженной конечности (гипоплазия лимфатических сосудов).
Проявляется в молодом возрасте, часто в период полового созревания. Важную роль играют нарушения эндокринной регуляции.
У пациентов с первичной формой лимфедемы часто выявляются гипофункция щитовидной железы и снижение резервных возможностей коры надпочечников.
Врожденные формы лимфедемы, обусловленные аномалией развития лимфатических сосудов, встречаются относительно редко.
Вторичная лимфедема
Возникает в связи со специфическими и неспецифическими воспалительными процессами в лимфатических узлах и лимфатических сосудах, приводящих к их склерозу.
Изменения воспалительного происхождения: воспалительные процессы в коже, подкожной клетчатке, лимфоузлах и сосудах (рожистое воспаление, панникулиты, фурункулы, абсцессы, флегмоны, лимфангииты или лимфадениты).
Изменения невоспалительного происхождения: травмы лимфатических сосудов, в том числе и операционных, сдавление лимфатических сосудов и узлов опухолями, воспалительными инфильтратами или рубцами и т.д. удаление лимфатических узлов.
Лимфедема после комбинированного лечения рака молочной железы (РМЖ)
Лимфедема после комбинированного лечения РМЖ возникает с частотой от 5%до 78 %, что, как правило, зависит от объема проведенного лечения. Чем больше удалено лимфатических узлов, тем больше процент возникновения лимфедемы. Однако опасность ее развития имеется даже при удалении одного лимфоузла (при удалении сторожевого лимфоузла). Дополнительное проведение лучевой терапии, как на область операции, так и на зоны регионарного метастазирования, увеличивает опасность развития лимфатического отека.
Факторы риска
- большой размер опухоли, поражение регионарных лимфатических узлов, которые требуют расширенного хирургического вмешательства с удалением лимфоузлов и лучевой терапией, как на область операции, так и на регионарные зоны;
- удаление лимфатических узлов;
- раневые, в том числе инфекционные осложнения, формирование грубых рубцовых деформаций и фиброзных изменений кожных покровов и мягких тканей после операции, изменения кожных покровов после проведения лучевой терапии и т.д.
- ожирение, повышение артериального давления (артериальная гипертензия), хронические кожные заболевания и др.
- внешние факторы риска развития лимфедемы: воздействие на руку со стороны операции (в т.ч. измерение артериального давления, инъекции, взятие крови), перелет на самолете, химиотерапия таксанамии и т.д.
Как лимфедема возникает?
В ходе заживления послеоперационной раны, при проведении лучевой терапии, особенно в случаях развития осложнений и длительной ограничении подвижности в области плеча происходит замещение мягких тканей подмышечной области плотными фиброзными тканями, что приводит к нарушению циркуляции лимфы по лимфатическим сосудам мелкого и крупного калибра в области операции и верхней конечности. Это и является пусковым механизмом в развитии лимфатического отека.
При нарушении лимфоотока создаются условия повышенного давления внутри лимфатических сосудов, в результате чего происходит выход избыточной жидкости, содержащей большое количество белка, в окружающие ткани. На этом этапе в мягких тканях нет структурных изменений, и отек является преходящим.
В дальнейшем в тканях происходит распад белка и образование фибриновых и коллагеновых волокон, что проявляется в виде разрастания соединительной ткани в мышцах, фасциях, подкожной жировой клетчатке и коже. Такие изменения являются необратимыми и прогрессирующими.
Как проводится диагностика лимфедемы?
В большинстве случаев для постановки диагноза «лимфедема» достаточно данных анамнеза и объективного исследования.
Измерение объема конечности является «золотым стандартом» в диагностике лимфедемы, оставаясь в течение многих лет наиболее простым, точным и дешевым методом выявления лимфатического отека.
Объем конечности определяется тремя основными методиками: измерением окружности конечности, методом вытеснения воды, перометрией.
Измерение окружности конечности
Это самый простой способ диагностики лимфедемы. Оценку результата проводят в сравнении с противоположной стороной. Ориентирами измерения являются области кисти, лучезапястного сустава и области на 5 см выше и ниже локтевого сустава. Диагноз ставится, если разница окружностей верхних конечностей составляет более чем 2 см.
Метод вытеснения воды
Конечность помещается в емкость с жидкостью. Количество жидкости, равное объему исследуемой конечности, вытесняется, собирается в емкость и измеряется.
Перометрия
Это исследование объема и структуры конечности с использованием инфракрасного лазерного излучения.
Другие методы
Определение биоимпеданса, лимфосцинтиграфия, ультразвуковое исследование, МРТ и т.д.
Лечение вторичной лимфедемы
Принцип лечения вторичной лимфедемы основан на улучшении лимфооттока за счет стимуляции работы уже существующих лимфатических сосудов или формирующихся коллатералей (дополнительных лимфатических сосудов, которые в обычной жизни не функционируют).
В объем лечения лимфатического отека входят локомоторная и компрессионная терапия, физиотерапия, психолого-психиатрическая реабилитация, разработка диеты для пациента и интегративная терапия.
Согласно рекомендациям American Specialty Health полная противоотечная терапия является наиболее эффективным методом лечения лимфедемы и всеми экспертами признана золотым стандартом терапии.
Полная противоотечная терапия (CDT – Complex Decongestive Therapy) – комплексная интенсивная программа лечения лимфостаза, включающая в себя:
- применение компрессионной терапии (ношение компрессионного трикотажа и бинтование);
- специального дренирующего массажа;
- применение комплекса ЛФК;
- уход за кожей пораженной конечности.
Компрессионная терапия в лечении лимфедемы включает в себя ношение компрессионного трикотажа или бинтование пораженной конечности.
ЛФК в лечении лимфедемы
Хотелось бы обратить внимание на необходимость выполнения комплекса ЛФК. В ЛФК должны быть включены аэробные упражнения (езда на велосипеде, ходьба, элементы аэробики и др.), так как в период тренировки они увеличивают частоту сердечных сокращений и частоту дыхания, что приводит к стимуляции, кровообращения и лимфооттока. Комплекс ЛФК возможно дополнить танцами, йогой и другими видами спорта.
Статические нагрузки также входят в комплекс ЛФК, так как сокращение группы мышц на определенный период времени стимулируют насосную функцию, помогая лимфооттоку.
ЛФК при лимфатическом отеке выполняется в компрессионном трикотаже. Одежда при этом должна быть свободной.
Упражнения подбираются индивидуально с учетом общего состояния пациентов, возраста, сопутствующей патологии, степени и стадии лимфостаза.
Уход за кожей
Уход за кожей также входит в состав комплексной противоотечной терапии.
Повреждения кожного покрова на фоне лимфедемы могут привезти к нарушению целостности кожи и инфекционным осложнениям, таким, как рожистое воспаление, которые ухудшат течение лимфедемы.
Важным моментом, на который обращают внимание пациентов, является гигиена конечности, пораженной лимфедемой.
Общие рекомендации по уходу за кожей конечности на стороне операции:
- Рекомендуется тщательно мыть руку, обращая внимание на любые кожные складки и зоны между пальцев.
- Для мытья лучше использовать мягкую губку с нейтральным мылом.
- Использование жестких мочалок исключается, так как они могут привести к микротравматизации кожи и развитию рожистого воспаления.
- После ванны рука тщательно высушивается, чтобы избежать образования опрелостей.
- Вытирать кожу лучше «похлопывающими» движениями.
- Рекомендуется ежедневное увлажнение кожных покровов, даже если нет признаков ее сухости.
Физиотерапия в лечении вторичной лимфедемы
Помимо полной противоотечной терапии, тактика лечения лимфедемы включает в себя:
- низкочастотную магнитотерапию и низкоинтенсивную лазеротерапию для улучшения микроциркуляции крови и лимфы, уменьшения отека и болевого синдрома;
- прессотерапию для улучшения венозного и лимфатического оттока, улучшения трофики тканей;
- электротерапию (селективную вазоактивную электростимуляцию) для улучшения лимфооттока, стимуляции сократимости лимфатических сосудов, повышения их тонуса, стимуляции открытия коллатералей.
Лечение лимфедемы курсовое: терапия повторяется каждые 3 месяца в течение первого года, далее для профилактики рецидивов лимфедемы – 1 раз в 6 месяцев, далее – 1 раз в год.
Результаты лечения зависят от степени и стадии лимфедемы. Каждый курс подбирается индивидуально, исходя из конкретной клинической ситуации.
Хирургическое лечение лимфедемы
В настоящее время существует несколько методик хирургического лечения лимфедемы, которые подбираются специалистом индивидуально для каждой женщины. Выделяют следующие виды хирургического лечения:
- Лимфовенозные анастомозы – это формирование соустья (соединения) между расширенным лимфатическим сосудом и веной.
- Пересадка лимфатических узлов. Данная методика основана на перемещении клетчатки, содержащей лимфатические узлы на питающих сосудах из паховой области в подмышечную, локтевую или лучезапястную.
- Липосакция. Методика заключается в удалении лишней жировой клетчатки и отечной жидкости.
- Лимфовенозное шунтирование by-pass – выделение и забор лимфатического сосуда из здоровой области, и его использование для создания обходного пути оттока лимфы в пораженной конечности.
- Комбинированные методики.
- Резекционные техники.
Как и после любых других хирургических вмешательств, после операций при лимфедеме встречаются различного рода осложнения. Выбор метода хирургического лечения, возможность его проведения, эффективность необходимо обсуждать со специалистами.
Лекарственное лечение лимфедемы
Лечение лимфедемы требует комплексного, в том числе и медикаментозного подхода. Лекарственные препараты позволяют повысить тонус лимфатических сосудов, улучшить питание тканей и т.д. Однако медикаментозное лечение, без полной противоотечной терапии и других физиотерапевтических методик, зачастую не эффективно.
Группы препаратов для лечения вторичной лимфедемы:
- Венотоники. Это лекарственные средства, механизм действия которых направлен на повышение тонуса вен и лимфатических сосудов, увеличивая силу и частоту их сокращений. Это приводит к улучшению микроциркуляции, уменьшению отеков. Этими же свойствами обладают и венотоники растительного происхождения, на основе конского.
- Ангиопротекторы. Данные препараты увеличивают устойчивость внутренней стенки сосудов к действию повреждающих факторов, уменьшают проницаемость капилляров для токсинов и вредных веществ, повышают эластичность сосудов, снижая их ломкость. Помимо этого эти препараты расширяют сосуды, что улучшает питание тканей и способствует обогащению кислородом.
- Ферментные препараты. Это комплексное лекарственное средство, которое уменьшает тромбообразование, уменьшает отеки, воспаление, стимулирует иммунную систему.
- Гомеопатические средства. Препарат ускоряет движение лимфы по сосудам.
- Антиагреганты. Препятствуют склеиванию эритроцитов и тромбоцитов между собой и, соответственно, оказывают препятствие образованию тромбов. Назначаются эти препараты для профилактики тромботических осложнений лимфостаза.
Лечение назначается врачом-реабилитологом, строго индивидуально.
При наличие лимфедемы назначение мочегонных препаратов противопоказано. Они приносят лишь кратковременный эффект и в дальнейшем провоцируют прогрессирование отека.
Какие могут быть осложнения лимфедемы?
Несмотря на то, что лимфедема – заболевание не смертельное, но оно чревато крайне неприятными осложнениями. Как уже было сказано ранее, вышедшая из лимфатических сосудов лимфа и белок постепенно распадаются и мягкие ткани (подкожно-жировая клетчатка, мышцы) замещаются на плотные, фиброзные.
- Далеко зашедшая, не леченная лимфедема заканчивается так называемой слоновостью: рука значительно деформирована, увеличена в размерах.
- Фиброз, заместивший мягкие ткани со временем может сдавливать крупные и мелкие нервные окончания, приводя к нарушению функции руки и интенсивному болевому синдрому.
- Образовавшиеся фиброзные ткани могут сдавливать крупные сосуды, вызывая замедление кровотока в венах, что является предрасполагающим факторов для тромбообразования.
- Помимо этого фиброз сдавливает и мелкие сосуды, в связи с чем ухудшается кровоснабжение мягких тканей. Это может в итоге приводить к появлению трофических язв.
- На фоне длительно текущей лимфедемы 3 стадии 4 степени в 5% случаев развивается вторичная злокачественная опухоль – лимфоангиосаркома. Также описаны случаи развития других злокачественных новообразований на фоне вторичного лимфостаза, таких, как базальноклеточный рак, лимфома, меланома, саркома Капоши.
Профилактика вторичной лимфедемы
Существует множество рекомендаций по профилактике лимфостаза, наиболее полная версия сформулирована международными экспертами под эгидой National Lymphedema Network.
Правила, предложенные National Lymphedema Network:
- Рука на стороне операции никогда не должна отекать. Не игнорируйте появление даже незначительной припухлости руки, кисти, пальцев или грудной клетки.
- Избегайте любых ситуаций, приводящих к локальному повышению давления на стороне операции.
- Нельзя: мерить давление на руке, носить кольца, плотные браслеты, часы, рукава на резинках, носить сумки на локтевом сгибе, плече, поднимать более 2 кг рукой на стороне операции.
- Нельзя: спать на руке, на стороне операции.
- Нельзя: брать кровь, проводить инфузии на руке на стороне операции.
- Правила гигиены: пользуйтесь мягкими мочалками, после купания используйте увлажняющие лосьоны. Вытирайте руку осторожно, чтобы были сухими все складки и кожа между пальцами. Для удаления волос из подмышечной области на стороне операции используйте депиляционные кремы или одноразовые бритвы. Не удаляйте волосы на самой руке.
- Избегайте повторяющихся энергичных, противодействующих чему-либо движений рукой на стороне операции (толкать, тянуть и т. д.).
- Избегайте сильных температурных колебаний при купании, мытье посуды. Не рекомендуется посещать парилки, сауны и принимать горячие ванны (температура воды не более 37 – 38oС). Пользуйтесь солнцезащитными кремами.
- Старайтесь избегать травмы поврежденной руки (удары, порезы, солнечные или другие ожоги, спортивные повреждения, укусы насекомых, царапины). При выполнении работы по дому, в саду или другой работы, при которой возможны даже минимальные повреждения, используйте перчатки. Избегайте срезания кутикулы при маникюре. Травматизация кожных покровов на стороне операции опасна инфицированием и развитием рожистого воспаления.
- Продолжайте выполнять рекомендованный комплекс ЛФК даже после полной разработки руки после операции. Не перегружайте поврежденную руку: если она начинает болеть, нужно лечь и поднять руку вверх. Рекомендуемые упражнения: ходьба, плавание, легкая аэробика, йога. Можно выполнять всю домашнюю работу, но не давать руке уставать. Чувствуете усталость – прервитесь, отдохните, уложив руку в возвышенное положение.
- Применяйте компрессионный трикотаж при перелетах на самолете, при выполнении тяжелой физической работы, при подозрении на отек. Ношение компрессионного рукава снижает риск развития лимфостаза. При наличие лимфостаза компрессионный рукав носится весь день и снимается на ночь.
- Женщины с большой грудью должны носить облегченные протезы (тяжелые протезы могут оказывать слишком большое давление на надключичные лимфатические узлы). Могут быть использованы мягкие прокладки или полоски материи. Бюстгальтер должен быть подобран правильным образом.
- Старайтесь поддерживать ваш нормальный вес.
Степанова А.М., Мерзлякова А.М., Хуламханова М.М., Трофимова О.П. Постмастэктомический синдром: вторичная лимфедема верхних конечностей после комбинированного лечения рака молочной железы (обзор литературы и собственные результаты). Современная Онкология. 2018; 20 (2): 45–49. DOI: 10.26442/1815-1434_2018.2.45-49
https://www.mayoclinic.org/diseases-conditions/lymphedema/symptoms-causes/syc-20374682
https://www.cancer.gov/about-cancer/treatment/side-effects/lymphedema/lymphedema-pdq
https://www.uptodate.com/contents/lymphedema-after-cancer-surgery-beyond-the-basics
http://oncology-association.ru/files/clinical-guidelines-oncology/zno_molochnoj_gelezi.pdf